疾患解説
高安動脈炎(Takayasu arteritis)
1.概念および疫学
大動脈とその主要分枝、肺動脈、冠動脈に狭窄、閉塞、または拡張をきたす原因不明の疾患。本邦では大動脈炎症候群、脈なし病と呼ばれる場合もある。厚生労働省の特定疾患登録者数から本邦の患者数は5000名ほどとされる。新規発症数は年100例前後と推定されている。1:9で女性に多く、女性の初発年齢は20歳前後にピークがあるが、男性でははっきりとしたピークは見られない。アジア、中近東に罹患が多く、メキシコを除く北米では報告が少ない。
病因は不明であるが、未知の自己抗原に対する細胞性免疫反応によって血管障害が生じると考えられている。病理所見として、初期には栄養血管への細胞浸潤を伴う外膜の炎症細胞浸潤があり、やがて中膜のび漫性壊死と肉芽腫性変化、平滑筋や弾力繊維の破壊、内膜肥厚、繊維化を生じる。遺伝因子として、HLA-B*52やIL-12p40が発症に関わることが報告されている。(Terao, C. et al. Am J Hum Genet 2013. 93:289-297)
2.臨床症状
1)全身症状:発症初期の症状は、発熱、倦怠感、体重減少、関節痛など非特異的で数か月以上診断に至らないことも多い。
2)乏血症状:病期の進行にともなって血管閉塞に伴う乏血症状を生じる。特に大動脈弓部分枝病変による頭頸部、上肢の乏血症状の頻度が高い。血管雑音、血圧左右差の有無などを診察する。
- 頭部:眩暈 33.0%、頭痛 20.4%、失神発作 2.9%、片麻痺 2.1%
- 眼:視力障害
- 上肢:脈なし 31.2%、血圧左右差 46.4%、易疲労感 24.9%、冷感 11.3%、しびれ感 12.3%
- 胸部:息切れ 19.3%、動悸 20.0%、胸部圧迫感 14.8%
- 高血圧:41.1%
- 下肢:間欠跛行、下肢易疲労感など。上肢よりは出現頻度は低い。
3)心臓・肺病変:肺動脈狭窄による肺梗塞、冠動脈入口部狭窄による狭心症を生じる。また血管拡張に伴って大動脈弁閉鎖不全症を約1/3に認め、大動脈瘤を認める場合もある。
3.検査
1)血液検査所見
- 炎症反応:CRP、赤沈の著明な上昇を認めることが多いが、陰性の場合もありうる。ある程度疾患活動性の指標になる場合も多いが、活動性の指標としては不十分とも指摘されている。白血球や血小板の増加,免疫グロブリン(IgG,IgA)の増加,補体(C3,C4)の増加も認めることがある。MMP-3も活動性を反映するが、ステロイド治療の影響でも上昇する点に注意が必要である。
2)画像検査 EULAR recommendation 2018も参照
- 造影CT:大動脈の全体及び分枝の狭窄・拡張病変の検索を行う。典型的には造影効果を伴う全周性の血管壁肥厚を認める。
- 造影MRI, MRA: MRIの造影効果は慢性期の線維化でも認めるため、治療後の活動性については十分に反映しない場合がある。
- FDG-PET:大動脈の炎症の検出は、診断に有用。治療後の活動性のフォローアップにはむかないとされていたが、治療後のPETでの炎症残存は再燃リスクと報告されている。(Lee, K. H. et al. Arthritis Rheum. 2012. 64;866-875, Grayson PC, et al. Arthritis Rhuematol. 2018. 70: 439-449)
- 血管造影:歴史的には診断のゴールドスタンダードとされていたが、画像検査の発展によって施行が減少している。
- 頸動脈エコー:頸部血管の狭窄、閉塞、壁肥厚および血流の方向を検出できる
- 心エコー:大動脈弁逆流の検査。冠動脈病変も10-30%に存在する
- 肺血流シンチグラフィー:肺動脈病変は50-76%と高率に存在するが、しばしば(67%)無症状であるため、肺血流シンチグラフィも検討する。(Mekinian, A. et al. Presse Med . 2012. 41, e37-42)
4.診断
本邦の診断基準は厚生労働省の特定疾患の認定基準でもある。高安動脈炎に特徴的な画像所見、臨床症状、検査所見を認め、主要な鑑別疾患を除外すれば高安動脈炎と診断する。 またアメリカリウマチ学会(ACR)による診断基準も参考になる。6項目中3項目以上で高安動脈炎と診断し、他の血管炎をコントロールとした場合感度90.5%、特異度97.8%である。早期の高安動脈炎については、これらの基準を満たさなくても、画像所見、臨床所見の特徴から高安動脈炎と診断する場合がある。
本邦の高安動脈炎診断基準
1.疾患概念と特徴
大動脈とその主要分枝及び肺動脈,冠動脈に狭窄,閉塞又は拡張病変をきたす原因不明の非特異性炎症性疾患.狭窄ないし閉塞をきたした動脈の支配臓器に特有の虚血障害,あるいは逆に拡張病変による動脈瘤がその臨床病態の中心をなす.病変の生じた血管領域により臨床症状が異なるため多彩な臨床症状を呈する.若い女性に好発する.
2.症 状
(1) 頭 部 虚 血 症 状 :めまい,頭痛,失神発作,片麻痺など
(2) 上 肢 虚 血 症 状 :脈拍欠損,上肢易疲労感,指のしびれ感,冷感,上肢痛
(3) 心 症 状 :息切れ,動悸,胸部圧迫感,狭心症状,不整脈
(4) 呼 吸 器 症 状 :呼吸困難,血痰
(5) 高 血 圧
(6) 眼 症 状 :一過性又は持続性の視力障害,失明
(7) 下 肢 症 状 :間欠跛行,脱力,下肢易疲労感
(8) 疼 痛 :頸部痛,背部痛,腰痛
(9) 全 身 症 状 :発熱,全身倦怠感,易疲労感,リンパ節腫脹(頸部)
(10) 皮 膚 症 状 :結節性紅班
3.診断上重要な身体所見
(1) 上肢の脈拍ならびに血圧異常(橈骨動脈の脈拍減弱,消失,著明な血圧左右差)
(2) 下肢の脈拍ならびに血圧異常(大腿動脈の拍動亢進あるいは減弱,血圧低下,上下肢血圧差)
(3) 頸部,背部,腹部での血管雑音
(4) 心雑音(大動脈弁閉鎖不全症が主)
(5) 若年者の高血圧
(6) 眼底変化(低血圧眼底,高血圧眼底,視力低下)
(7) 顔面萎縮,鼻中隔穿孔(特に重症例)
(8) 炎 症 所 見 :微熱,頸部痛,全身倦怠感
4.診断上参考となる検査所見
(1) 炎 症 反 応 :赤沈亢進,CRP促進,白血球増加,γグロブリン増加
(2) 貧 血
(3) 免 疫 異 常 :免疫グロブリン増加(IgG,IgA),補体増加(C3,C4)
(4) 凝 固 線 溶 系 :凝固亢進(線溶異常),血小板活性化亢進
(5) H L A :HLA-B52,B39
5.画像診断による特徴
(1) 大 動 脈 石 灰 化 像 :胸部単純写真,CT
(2) 胸 部 大 動 脈 壁 肥 厚 :胸部単純写真,CT,MRA
(3) 動脈閉塞,狭窄病変 :DSA,CT,MRA
弓 部 大 動 脈 分 枝 :限局性狭窄からびまん性狭窄まで
下 行 大 動 脈 :びまん性狭窄(異型大動脈縮窄)
腹 部 大 動 脈 :びまん性狭窄(異型大動脈縮窄)
しばしば下行大動脈,上腹部大動脈狭窄は連続
腹 部 大 動 脈 分 枝 :起始部狭窄
(4) 拡 張 病 変 :DSA,超音波検査,CT,M
(5) 肺 動 脈 病 変 :肺シンチ,DSA,CT,MRA
(6) 冠 動 脈 病 変 :冠動脈造影
(7) 多 発 病 変 :DSA
6.診 断
(1) 確定診断は画像診断(DSA,CT,MRA)によって行う.
(2) 若年者で血管造影によって大動脈とその第一次分枝に閉塞性あるいは拡張性病変を多発性に認めた場合は,炎症反応が陰性でも高安動脈炎(大動脈炎症候群)を第1 に疑う.
(3) これに炎症反応が陽性ならば,高安動脈炎(大動脈炎症候群)と診断する.
(4) 上記の自覚症状,検査所見を有し,下記の鑑別疾患を否定できるもの.
7.鑑別疾患
①動脈硬化症 ②炎症性腹部大動脈瘤
③血管性ベーチェット病 ④梅毒性中膜炎
⑤側頭動脈炎(巨細胞性動脈炎) ⑥先天性血管異常
⑦細菌性動脈瘤
表4. アメリカリウマチ学会(ACR) 高安動脈炎診断基準(1990年)
(Arend, W. P. et al. Arthritis Rheum. 1990.)
1. 高安大動脈炎と関連する症状や所見が40歳以下で出現
2. 一つ以上の四肢、特に上肢で、運動時に筋肉の疲労や不快感が増悪する
3. 片側または両側上腕動脈の脈動の低下
4. 両上肢間で収縮期血圧が10mmHg以上差がある
5. 片側あるいは両側の鎖骨下動脈、あるいは腹部大動脈で血管雑音を聴取する
6. 大動脈、主要分枝、四肢の中枢の大血管で画像上の狭窄や閉塞を認める。ただし動脈硬化、線維筋性異形成などによるものではない
→6項目中3項目で診断
5.治療
- ステロイド:一般的に0.8-1 mg/kg程度のプレドニゾロン初期量を用いることが多い。ヨーロッパリウマチ学会(EULAR)推奨では、1mg/kg(最大60mg)の初期量を提示している(Mukhtyar, C. et al. Ann Rheum Dis. 2009. 68; 318-323)。一方本邦のガイドラインではPSL 20-30mgを目安として提示している。初期治療を(2-)4週間ほど継続したのち、2週間毎に1割ほどのペースで漸減する。PSL5-10mg程度を維持量として処方するが、可能であれば離脱を試みる。
- 免疫抑制剤:ステロイド抵抗例や減量困難例には、メトトレキサート(MTX)、シクロスポリン(CsA)、タクロリムス(Tac)、アザチオプリン(AZP)、シクロフォスファミド(CPA 内服もしくは点滴)のいずれかの免疫抑制剤の併用を行う。アザチオプリン、シクロフォスファミドは本邦で保険適応がある。
- 生物学的製剤:抗IL-6受容体抗体(トシリズマブ)もしくはTNF-α阻害療法(インフリキシマブやエタネルセプト)を検討する。TAKT試験(Nakaoka Y, et al. Ann Rheum Dis. 2018;77:348-354)は、TCZ vs PCB(各群18例)のRCTであり、TCZ群では再燃のHRは0.34 と有意に再燃を抑制した。2017年にトシリズマブ皮下注製剤が高安動脈炎に対して保険収載されている。TNF-α阻害薬は比較試験の結果は報告されておらず、観察研究での有効性の報告があるのみであるが、ACR guideline (2021年)では報告症例数と経験によりTNF-α阻害薬が上位の推奨となっている。
- アスピリンなどの抗血小板治療は虚血性イベントの予防に有効であると報告されており検討される。
- 血行再建術:狭窄・閉塞が進行した症例では、外科的な血行再建術やバイパス移植が必要になる。大動脈弁逆流のため人工血管置換(Bentall術)などを要する場合がある。緊急の場合を除き、十分に炎症が沈静化してからの外科手術が望ましい。術後の仮性動脈瘤の形成にも留意が必要である。腎動脈狭窄に対しては、経皮経管血管形成術などの治療が必要になることもある。
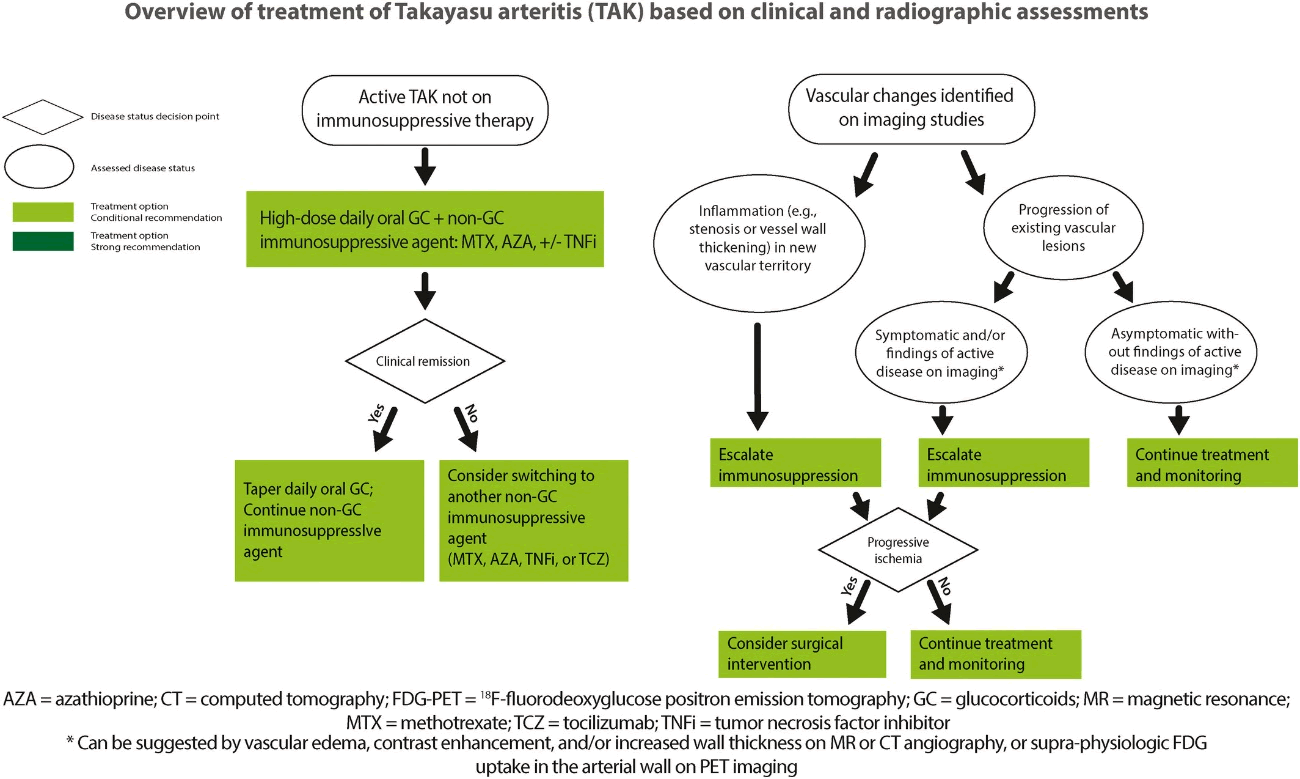
2021年にACRから高安動脈炎のマネジメントガイドラインが出された(Maz M, et al. Arthritis Rheumatol. 2021;73:1349-1365)。「ステロイドに関しては高容量で導入し、寛解達成後には6〜12か月で減量中止する」ことが推奨されている。また生物学的製剤の選択、画像評価・治療強化の目安等の記載も詳しいが、エビデンスレベルはlow 〜 very lowであるため、ここでの詳述は避ける。参考までにガイドラインに記載された治療・画像評価のアルゴリズムを転記する。
Maz M, et al. Arthritis Rheumatol. 2021;73:1349-1365より引用
2021年
 東京大学医学部附属病院
東京大学医学部附属病院